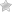Можно ли полностью вылечить панкреатит
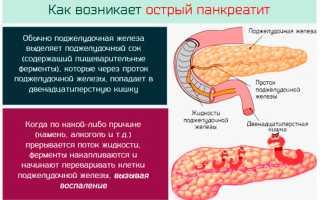
При панкреатите ферменты поджелудочной железы преждевременно активируются и поражают ее клетки. То есть орган разрушается под воздействием собственных ферментов. Это приводит к его воспалению, отеку, повреждению кровеносных сосудов.
Прогноз при панкреатите зависит от формы, а также степени тяжести болезни. Она бывает острой и хронической. Первая форма классифицируется по степени тяжести:
- легкая – сильный отек органа, клетки практически не повреждены;
- тяжелая – массивное поражение клеток, наличие осложнений.
Легкий острый панкреатит можно вылечить полностью. Для этого проводится комплексное лечение. При нарушении правил терапии прогноз ухудшается, болезнь приобретает хроническое течение.
Тяжелый острый панкреатит проявляется необратимыми изменениями структуры поджелудочной железы:
- скопление жидкости внутри органа или рядом с ним;
- отмирание тканей (некроз);
- образование псевдокист (полости в ткани железы с панкреатическим секретом или продуктами распада);
- скопление гноя внутри поджелудочной железы.
Патологические изменения в будущем приводят к разрастанию фиброзной ткани (упругие коллагеновые волокна), нарушению функций органа, хроническому течению патологии.
В этом случае полностью восстановить работу поджелудочной железы не удастся. Но при комплексном лечении (в том числе операция) можно достигнуть длительной ремиссии (ослабление или исчезновение симптомов).
При остром панкреатите воспаление может распространяться на окружающие ткани:
- забрюшинное пространство;
- брюшину (оболочка внутренних стенок брюшной полости);
- сальник (жировая складка в брюшине) и т. д.
Тяжелый острый панкреатит приводит ко вторичным воспалениям (переход острого воспаления в хроническое) и дистрофическим изменениям (структурные изменения) различных органов (легкие, печень, почки, сердце). Из-за этих осложнений прогноз при панкреатите ухудшается.
Хронический панкреатит не получится вылечить полностью, так как присутствуют необратимые нарушения, а функция железы нарушена.
В таком случае можно остановить или замедлить дальнейшее повреждения органа, предупредить осложнения. При недостаточном лечении высок риск гибели от некроза, кровоизлияния, перитонита (воспаление брюшины).
Правила лечения болезни
План лечения составляет врач с учетом формы панкреатита. При остром и хроническом воспалении он отличается.
Чтобы полностью вылечить болезнь или замедлить ее развитие, достигнуть ремиссии, необходимы:
- Ограничения питания для снижения нагрузки на поврежденную железу.
- Прием медикаментов. Лекарственные средства устраняют симптомы панкреатита, очищают кровь, восстанавливают пищеварительную функцию, предупреждают инфекционные и другие осложнения. Их назначает врач.
- Исключение факторов риска. Если болезнь вызвана приемом алкоголя или некоторых медикаментов (эстрогены, кортикостероиды, тиазидные диуретики и т. д.), то нужно отказаться от них.
- Лечение основного заболевания. Определяется причина патологии – ЖКБ (желчнокаменная болезнь), вирусная или бактериальная инфекция, воспалительные заболевания ЖКТ (холецистит, воспаление слизистой желудка и 12-перстной кишки, гепатит) и т. д. Проводится терапия.
- Диспансерное наблюдение. Врач собирает анамнез (сведения об истории болезни), назначает и оценивает лабораторные/инструментальные исследования, уточняет диагноз. Эта информация поможет скорректировать план лечения.
Если план лечения предполагал операцию, после ее проведения человек соблюдает постельный режим, диету, принимает лекарственные препараты для профилактики осложнений. Нередко комплекс дополняется физиотерапевтическими методиками.
С чего начать
Панкреатит проявляется:
- острой болью (в эпигастрии, слева под ребрами или опоясывающая, отдающая в левую лопатку);
- тошнотой, рвотой;
- повышением температуры;
- пожелтением склер (наружная оболочка глаз), кожи.
При появлении этих симптомов нужно вызвать скорую помощь или транспортировать человека в клинику для лечения. Промедление станет причиной массовой гибели клеток поджелудочной железы и осложнений.
Во время ожидания скорой помощи нужно:
- положить холод на область левого подреберья;
- принять горизонтальное положение или сесть, немного наклонив туловище вперед (фовлеровское положение);
- при сильной боли выпить таблетку Но-шпы, Спазмалгона или Дротаверина;
- дышать поверхностно;
- отказаться от приема пищи;
- не сдерживать рвоту.
При остром панкреатите или обострении хронической патологии человека госпитализируют. Цель лечения – купировать боль, снизить нагрузку на железу, ускорить ее восстановление.
План лечения панкреатита представлен в таблице.
| Назначение | Пояснения |
| Блокада новокаином, прием спазмолитиков (Но-шпа, Папеверин, Баралгетас, Спазган, Спазмалгон) | Для устранения или ослабления выраженной боли |
| Лечебное голодание 3-5 дней, холод на левое подреберье | Снижение нагрузки на поджелудочную железу (ПЖ), ослабление боли. Иногда проводится внутривенное питание |
| НПВС (Диклофенак, Ибупрофен) | Купируют боль, воспаление |
| Прием антацидных препаратов (Алмагель, Фосфалюгель, Маалокс, Секрепат) и блокаторов протонной помпы (Пантопразол, Омепразол, Рабепразол) | Первые медикаменты нейтрализуют соляную кислоту желудочного сока, вторые уменьшают выработку панкреатического сока.
Нужны для защиты желудка от повреждения НПВС, а также снижения активности ферментов, восстановления пораженной железы |
| Инфузии солевыми и белковыми растворами | Капельницы восстанавливают водно-электролитный, кислотно-основной, белковый баланс.
Они очищают кровь от токсинов, нормализуют кровоток в поджелудочной железе, предупреждают некроз ее тканей |
| Антибактериальные средства широкого спектра действия (Метронидазол, Орнидазол, Цефтриаксон, Цефтазидим, Левофлоксацин, Аугментин) | Применяются для профилактики осложнений |
После купирования боли лечение продолжают ферментными препаратами (Контрикал, Гордокс). Они устраняют отек железы, снижают разрушительное действие собственных ферментов.
Схема лечения дополняется приемом гипоталамических гормонов (Сандостатин). Они угнетают выработку ферментов поджелудочной, желудка, кишечника, уменьшают нагрузку на воспаленный орган.
В этот период пациентов переводят на строгую диету, которую постепенно расширяют. Но от вредных продуктов придется отказаться навсегда, чтобы избежать повторного обострения болезни.
Ферментные препараты чаще применяют на пожизненной основе. Они защитят железу от дальнейшего повреждения, нарастающего снижения функциональности. При легком течении острого панкреатита курс длится несколько недель.
Для купирования тошноты и рвоты применяют Церукал, Мосид или Осетрон (укол). Для остановки учащенного жидкого стула используются Регидрон, БиоГайя. При диарее с тошнотой или перед подготовкой к операции внутривенно вводят растворы:
- натрия хлорид;
- глюкозы (5%);
- Рингера;
- Трисоль.
Диета и ферментные препараты помогут полностью вылечить легкий панкреатит или достигнуть стойкой ремиссии.
Принципы диеты
Чтобы полностью вылечить легкую форму панкреатита и ускорить ремиссию при тяжелом/хроническом заболевании, нужно соблюдать такие рекомендации:
- В первые дни (от 2 до 7 суток) назначается голодание. Разрешено пить маленькими порциями минеральную негазированную воду (Боржоми, Нарзан, Ессентуки №4) или слабый отвар шиповника, чай без сахара. Иногда голодать приходится до месяца и более, тогда внутривенно вводят питательные растворы.
- Белок в рационе минимизируют, жиры поначалу исключают, а потом вводят растительные (небольшие порции).
- Поначалу едят пюреобразную, полужидкую пищу (протертые каши, супы-пюре, кисели).
- Еда должна быть теплой (от 45° до 60°).
- Соль (и другие специи) сначала исключают, а потом ограничивают (5-8 г за сутки).
- Пищу принимают 5-6 раз за сутки.
- Едят маленькими порциями, чтобы не перегружать больной орган.
- Для приготовления блюд используют варку, готовку на пару, запекание (без масла). Тушение и жарка запрещены.
- Из меню исключают продукты, провоцирующие активную выработку ферментов и метеоризм.
Чтобы обеспечить механическое и химическое щажение поджелудочной, продукты вводят в рацион, а также увеличивают объем пищи постепенно.
Для полного излечения или достижения ремиссии при панкреатите применяют диету №5-п. При острой форме заболевания или обострении хронической патологии назначают I вариант лечебного питания. На стадии ремиссии показана диета 5-п, вариант II.
Меню при лечении панкреатита
Химический состав лечебных столов №5-п представлен в таблице.
| Показатели | I вариант | II вариант |
| Б/Ж/У (белки, жиры, углеводы) в г за сутки | 80/50/200 | 110/80/300 |
| Суточный объем жидкости | 1.5-2 л | 1.5-2 л |
| Калорийность (за день) | 1500-1800 ккал | 2500-2800 ккал |
Набор продуктов для диеты 5-п, вариант I.
| Продукты | Разъяснения |
| Суп | Овощные, с перетертой крупой (гречка, рис, овсянка, манка, вермишель). Заправляют сливочным маслом (до 5 г), нежирной сметаной (до 10 г) |
| Крупа | Гречневая, рисовая, манная, овсяная. Готовят каши на воде, иногда разбавляют ее молоком. Измельчают блендером |
| Овощи | Кабачки, картофель, цветная капуста, тыква и т. д. |
| Мясо | Индейка, курица (без кожи), крольчатина, постная говядина. Убирают сухожилия, пленки, кожу, измельчают 2-3 раза |
| Рыба | Минтай, треска, судак, хек |
| Яйца | До 2 белков за сутки. Делают паровые омлеты |
| Плоды | Спелые, мягкие, сладкие сорта. Их перетирают в сыром виде, готовят желе, муссы, компоты с добавлением ксилита, яблоки запекают |
| Молочные продукты | Жирность понижена. Из молока готовят различные блюда. Едят натуральный йогурт, измельченный творог, неострый сыр, пьют кефир, ряженку. Готовят пудинги |
| Изделия из муки | Черствый или подсушенный хлеб. Отварные макароны (класс А). Галетное печенье |
| Жиры | Через 2 недели после острого панкреатита блюда заправляют сливочным или свежим растительным маслом (до 5 г за сутки) |
| Напитки | Пьют слабый чай, отвар шиповника, минеральную воду, компоты, кисели из свежих или сушеных плодов/ягод |
Такое меню назначают после лечебного голодания примерно на неделю.
На стадии ремиссии показана диета №5-п, вариант II.
| Продукты | Пояснения |
| Суп | Вегетарианский с разрешенными крупами, заправленный маслом |
| Крупа | Манка, рис, гречка, овсянка, пшено |
| Овощи | Блюда с такими же овощами, как при I варианте диеты, а еще свеклой, брокколи |
| Мясо/рыба | Как при I варианте лечебного стола 5-п. Позже рацион можно дополнить постной бараниной, горбушей, лещом, кетой, салакой, тунцом |
| Яйца | Белки (до 2 шт.) паровые, отварные (всмятку), в блюда. Желток – не более ½ – 1 за сутки |
| Плоды, ягоды | Спелые, с низким содержанием клетчатки – яблоки, абрикосы, сливы, черешни, бахчевые (арбуз, дыня). Перед употреблением удаляют кожицу, семена |
| Молочные продукты | Как при I варианте диеты. Сливки добавляют в блюда |
| Сладости | Желе из сока плодов/ягод, муссы, суфле, пастила, домашнее варенье, мед. Количество сладостей ограничено, при сахарном диабете их исключают |
| Изделия из муки | Черствой хлеб, сухари, галета |
| Соусы | На молоке, фруктовом/ягодном пюре, неконцентрированном овощном бульоне. Муку нельзя пассировать |
| Напитки | Такие же, как при I варианте диеты. Дополнительно разрешен напиток из цикория, свежевыжатые соки из овощей, фруктов, ягод (разбавленные водой) |
Чтобы полностью вылечить панкреатит или избежать обострения, нужно исключить из меню такие продукты:
- Мясные, рыбные, грибные бульоны, с пшеном, белой капустой, на основе молока, борщи, холодные супы (окрошка, свекольник).
- Свежие мучные изделия, ржаной хлеб, слоеное, сдобное тесто.
- Утиное, гусиное мясо, свинина, жирная баранина, потроха.
- Жареная пища, консервированные, копченые изделия.
- Осетровые, скумбрия, палтус, иваси, другие жирные сорта. Маринованный, вяленный, сушеный продукт, консервы, икра.
- Молочные продукты с высокой жирностью, добавлением сахара, ароматических/вкусовых добавок.
- Цельные яйца, сваренные вкрутую, жареные.
- Бобовые (горох, фасоль, чечевица).
- Рассыпчатые каши (перловка, кукуруза, пшено, ячневая крупа).
- Белая капуста, баклажаны, редька, репа, редис, грибы, лук, чеснок, паприка, острый перец, шпинат.
- Снековая продукция (чипсы, сухарики, орешки, закуски).
- Сырые плоды/ягоды в цельном виде, с кожурой, семечками. Виноград, финики, инжир, бананы.
- Любые сладости, которые содержат ароматические, вкусовые добавки.
- Соусы на бульоне из мяса, рыбы, грибов, томатов, с пряностями.
- Алкоголь, кофе, какао, газировки, крепкий чай, молоко, холодные напитки.
- Животные жиры, пальмовое, кокосовое масло.
Вышеописанные продукты раздражают слизистые оболочки ЖКТ, они с трудом перевариваются, повреждают поджелудочную железу.
Диету соблюдают около года, чтобы полностью вылечить панкреатит или достигнуть ремиссии. Точнее о сроках расскажет врач.
Физиотерапевтические методы
Физиотерапия дополняет комплексное лечение на 2-3 неделе после стихания обострения. Она не поможет полностью вылечить панкреатит, но снимет спазм, улучшит отток панкреатического секрета, нормализует кровообращение в поджелудочной железе. Для этого применяют такие методики:
- Электрофорез (чрескожное введение препаратов под влиянием тока малой силы) с раствором новокаина или папаверина купирует боль. Во время процедуры применяют различные растворы. Например, сульфат магния (2-4 %) – при нарушении оттока желчи, грязевые препараты – при недостаточности секреторной функции поджелудочной.
- ДМВ-терапия – воздействие микроволнами. Устраняет спазм и воспаление.
- Ультразвуковая терапия (импульсный режим) – воздействие ультразвуком. Обезболивает, улучшает функциональность органа, нормализует желудочную секрецию.
- Лечение минеральными водами. Применяются напитки низкой или средней минерализации (сульфатные, гидрокарбонатные, сернистые и т. д.). Их принимают внутрь или делают ванны на их основе.
- Торфяные и парафино-озокеритовые аппликации. Стимулируют кровообращение, купируют воспаление и боль.
Выбор процедур, кратность сеансов, длительность курсов определяет врач при составлении плана лечения.
Помощь народных средств
Лекарственные растения и другие народные средства применяют на стадии ремиссии или с осторожностью при обострении хронической формы болезни. С их помощью не удастся вылечить панкреатит полностью, но получится поддержать организм, предупредить осложнения. Их включение в план лечения обсуждают с врачом.
При панкреатите эффективны отвары, настои, травяные сборы:
- 15-20 г зверобоя заливают 200 мл горячей воды, настаивают в термосе. Через 15 минут остужают, процеживают. Пьют за 15 минут до еды на протяжении 2 недель. Сбор ослабляет воспаление, улучшает аппетит, останавливает развитие микробов, ускоряет регенерацию тканей, нормализует состояние нервной системы.
- Смешивают 10 г шалфея, 15 г манжетки, 2 г пижмы, 10 г солодки, заливают 300 мл кипятка. Настаивают полчаса, фильтруют, пьют перед едой (за 15 минут) 2 или 3 раза за сутки. Этот сбор применяют для лечения при обострении хронического панкреатита под контролем врача. Курс длится 5 дней.
- Смешивают по 10 г плодов аниса, чистотела, кукурузных рыльцев, измельченного корня одуванчика, горца птичьего, зверобоя, фиалки. Заливают сбор 500 мл воды, доводят до кипения, потом томят 3-5 минут, настаивают, фильтруют. Принимают 150 мл трижды за сутки перед едой (за 20-30 минут). Сбор нормализует секреторную и моторную функцию общего желчного протока и поджелудочной железы, купирует воспаление.
- 10 г шалфея заливают 200 мл кипятка, выдерживают 15 минут. Фильтруют, пьют теплый настой перед едой (за 15 минут). Принимают его 14 суток. Настой обладает антисекреторной активностью.
- 10 г гибискуса заваривают кипятком (200 мл), настаивают 15 минут. Пьют перед приемом пищи 2 недели. Настой снижает агрессию панкреатических ферментов по отношению к собственным клеткам.
- 2-5 г пижмы заливают 250 мл кипятка, оставляют на 15 минут. Потом фильтруют, пьют перед едой не дольше 2 недель. Настой ослабляет или купирует воспаление.
- Измельченные корни родиолы (5-10 г) заваривают 200 мл кипятка, оставляют на полчаса, периодически взбалтывают. Теплый напиток процеживают, пьют на протяжении 5-7 дней. Настой предупреждает нарушение кровообращения в поджелудочной железе и отмирание ее тканей.
Эти рецепты используют после одобрения врача. Самолечение запрещено, так как лекарственные растения имеют противопоказания, а при нарушении дозировки вызывают негативные реакции и опасные осложнения.
Проведение обследований
Для оценки функционального состояния и структурных изменения поджелудочной железы применяют такие исследования:
- Общий/биохимический анализ крови. Показывает воспаление, повышение активности ферментов поджелудочной (амилаза, липаза, эластаза, трипсин).
- Копрограмма. В каловых массах обнаруживают избыток жиров.
- Биохимический анализ мочи. С помощью исследования определяют концентрацию ферментов в биологической жидкости.
- УЗИ позволяет оценить размер, контуры, структуру пораженного органа. При острой форме панкреатита он увеличен из-за отека, его контуры нечеткие, а структура неоднородная. При хроническом воспалении железа уменьшается, ее контуры деформируются, появляются кисты, кальцификаты (отложения солей кальция).
- МРТ применяют для четкой визуализации тканей ПЖ, оценки структуры кист, участков некроза.
- КТ с контрастом (внутривенная, пероральная) помогает обнаружить опухоли, их метастазы, травмы, камни в протоках поджелудочной, участки омертвения тканей, абсцессы.
- РХПГ – лечебно-диагностическая процедура, которая применяется для оценки состояния протоков желчного пузыря и поджелудочной железы. Во время процедуры применяется рентгеновское и эндоскопическое оборудование, которое позволяет взять образец тканей для биопсии из патологически измененных участков, удалить камни из желчного пузыря, рассечь фатеров сосочек (участок 12-перстной кишки) или расширить суженый желчный проток.
При легком течении панкреатита обследование проводится 2 раза за год, при тяжелом – 3 или 4 раза.
Полученные данные помогают врачу корректировать план лечения, чтобы ускорить выздоровление/достигнуть ремиссии, а также избежать осложнений.
Хирургическое лечение панкреатита
Операция при панкреатите назначается при таких показаниях:
- закупорка желчных или панкреатических протоков камнями;
- скопление жидкости в поджелудочной железе или окружающих тканях;
- гнойные осложнения (абсцесс, флегмона);
- сужение сфинктера Одди (мышечный клапан фатерового сосочка);
- кисты;
- участки некроза.
Операцию проводят при тяжелом течении панкреатита, который не лечится консервативными методами, а также при невыясненном диагнозе.
Хирургическое вмешательство не поможет полностью вылечить панкреатит, но спасет жизнь человеку. Для этого проводят такие процедуры:
- Эндоскопический дренаж кисты – содержимое образования удаляется, а ее полость дренируется.
- Марсупиализация – стенки кисты или опухоли частично иссекают, а потом подшивают к стенке брюшной полости.
- Чресжелудочная цистогастростомия – создание соустья между новообразованием поджелудочной железы и желудком. Опорожнение кисты или опухоли, рассечение капсулы, ее сшивание со слизистой желудка.
- Сфинктеротомия – рассечение сфинктера Одди при его закупорке.
- Эндоскопическое удаление конкрементов в панкреатическом протоке.
- Вазэктомия – удаление нервов, которые регулируют секрецию поджелудочной.
- Вирсунгодуоденостомия – создание соустья между главным панкреатическим протоком и двенадцатиперстной кишкой.
- Некрэктомия – иссечение участков некроза.
- Частичное (панкретодуоденальная, дистальная резекция, удаление головки железы) или полное удаление поджелудочной железы (тотальная панкреатэктомия), желчного пузыря и т. д.
Хирургическое вмешательство требует более длительного восстановления. Важная часть лечения – профилактика гнойно-септических осложнений.
Соблюдение мер профилактики
Чтобы не допустить появления панкреатита или рецидива (возобновление болезни), нужно соблюдать такие рекомендации:
- Не игнорировать проблемы пищеварительного тракта, вовремя лечить болезни.
- Перейти на правильное питание.
- Отказаться от алкоголя, сигарет.
- Повышать стрессоустойчивость.
- Соблюдать питьевой режим.
- Вести умеренно активный образ жизни.
- Не реже 2 раз за год проходить медицинское обследование.
Для профилактики рецидива при хроническом панкреатите нужно полностью изменить пищевые привычки, перейти на здоровый образ жизни.
Какой врач лечит панкреатит
Лечением острого или хронического панкреатита занимается гастроэнтеролог, хирург или терапевт. Для точной постановки диагноза и составления эффективного плана терапии может понадобиться консультация:
- эндокринолога;
- рентгенолога;
- диетолога;
- инфекциониста.
При выявлении новообразований к лечению привлекается онколог.
Чтобы вылечить панкреатит полностью, нужно быть внимательными к собственному здоровью. При отсутствии структурных изменений поджелудочной железы, удастся достигнуть выздоровления. Но комплексное лечение нужно начинать как можно скорее.
При хронической форме болезни придется полностью изменить образ жизни, чтобы улучшить ее качество, избежать рецидива, дальнейшего поражения органа и ухудшения его функциональности.
Делитесь своим опытом лечения панкреатита, эта информация будет полезна для тех, кто недавно столкнулся с этой проблемой. Сделайте репост статьи в социальных сетях, сохраните ее в закладках браузера, чтобы не потерять полезную информацию.
Также рекомендуем посмотреть подобранные видео по нашей теме.
Как вылечить панкреатит. 12 правил.
Как вылечить панкреатит.
Рекомендованная литература и полезные ссылки:
- https://www.medkursor.ru/biblioteka/rukovodstvo/pish_bol/13899.html
- http://gerdoctor.ru/fitoterapiya_bolevogo_sindroma_pri_hronicheskom_pankreatite
- https://www.chitalkino.ru/kalinin-a-v/gastroenterologiya-i-gepatologiya-4/
- http://kingmed.info/knigi/Gastroenterologiya/book_1187/Bolezni_podjeludochnoy_jelezi-Maev_IV_Kucheryaviy_YuA-2009-djvu
Частые вопросы
Какие основные правила лечения панкреатита?
Основные правила лечения панкреатита включают соблюдение диеты, отказ от алкоголя, прием лекарств для снятия боли и воспаления, а также обязательное наблюдение у врача.
Можно ли полностью вылечить панкреатит?
В большинстве случаев панкреатит можно контролировать и облегчить симптомы, однако полное излечение зависит от причины заболевания и индивидуальных особенностей пациента.
Полезные советы
СОВЕТ №1
Обратитесь к врачу для точного диагноза и назначения правильного лечения. Самолечение может усугубить состояние.
СОВЕТ №2
Следуйте рекомендациям врача относительно диеты. Избегайте жирной, острой и жареной пищи, алкоголя и курения.
СОВЕТ №3
Поддерживайте здоровый образ жизни, включая физическую активность и отказ от вредных привычек.